
Fécondation in vitro (FIV)
La fécondation in vitro (FIV) est une procédure plus invasive que l'IIU. Les couples n'y ont accès qu'après une certaine période d'infertilité et qu'en cas d'échec d'un traitement chirurgical ou médicamenteux.
Une FIV peut entraîner des conséquences émotionnelles fortes aussi bien chez l'homme que chez la femme. Tant que votre couple peut bien s’y préparer et en discuter de manière ouverte et sincère, les chances de bien supporter le traitement sont bien plus importantes, quelle qu'en soit l'issue.
Les informations contenues dans cette partie vont vous permettre d'améliorer votre connaissance et votre compréhension des différentres étapes d'une FIV. Les procédures de traitements peuvent différer selon les centres. Il est souvent préférable de suivre le traitement dans une clinique proche de chez vous, surtout en raison du temps et de la fréquence des déplacements associés aux contrôles fréquents.
Les différentes étapes de la FIV
1. Préparation
Vous avez pris votre décision et on vous inscrit sur une liste d'attente. Tout commence par un entretien aucours duquel vous avez l'occasion de poser toutes les questions concernant votre traitement et le fonctionnement du centre FIV : les horaires , les nrs de téléphone importants, qui joindre en cas de problème..etc. Une infirmière vous explique les différents médicaments et leur mode d'administration : il est important que tout soit clair avant de commencer.
Il sera peut-être nécessaire de pratiquer certains examens complémentaires chez les 2 membres du couples : prises de sang (recherche de maladies infectieuses, analyses génétiques), analyse de sperme.
Le traitement FIV requiert non seulement beaucoup de temps mais nécessite également une grande flexibilité. Le déroulement et la durée de la stimulation sont difficiles à prévoir ; par conséquent, les contrôles de suivi ainsi que le jour de la ponction ne peuvent être prévus que peu de temps à l'avance. Il est important d'en tenir compte pendant le mois de traitement.
2. Schéma de traitement
Le médecin vous a prescrit les médicaments les mieux adaptés à votre situation. Parmi ceux-ci , il y aura de toute façon :
- un médicament pour bloquer la production naturelle d'hormones gonadotrophiques afin d'éviter une libération spontanée des ovules
- des injections quotidiennes de gonadotrophines pour stimuler les ovaires à produire plusieurs ovocytes. La réaction des ovaires à cette stimulation n'est pas prévisible, il se pourra donc que l'on ajuste (à la hausse ou à la baisse) les doses en cours de stimulation. Dans rares cas, le traitement doit être arrêté car les ovaires ne répondent pas assez ou répondent trop (risque d'hyperstimulation).

Un cycle FIV interrompu n’est pas considéré comme complet et ne compte donc pas comme « tentative » dans le remboursement.
3. Contrôles
Suite aux injections de gonadotrophines, les follicules contenant les ovocytes grandissent. Pendant tout la durée du traitement, le médecin vérifie régulièrement la taille de ceux-ci par échographie vaginale et surveille les taux hormonaux par une prise de sang
4. Ponction
Il est crucial de pratiquer cette injection au moment précis indiqué. Cette injection assure la maturation finale de l’ovocyte, de sorte qu'il se retrouve libre dans le follicule. Les ovocytes sont prélevés 35 heures après l’injection d'HCG (ponction folliculaire).
La ponction (ou prélèvement des ovocytes) se fait sous anesthésie partielle ou générale (selon la décision prise avec votre médecin) et dure en moyenne une demi-heure (selon le nombre de follicules à ponctionner) Elle est pratiquée par voie vaginale : la sonde échographique vaginale est couplée avec une aiguille creuse.
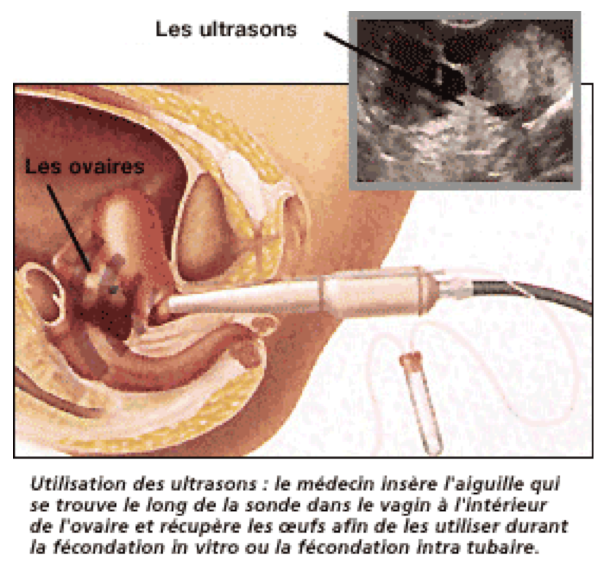
La sonde échographique permet de voir les follicules et l'aiguille permet d'en aspirer le contenu recueilli dans un tube.
Les liquides folliculaires recueillis sont envoyés au laboratoire où le biologiste vérifie le nombre d'ovocytes obtenus. Celui-ci peut être inférieur à celui prévu, sur la base du nombre de follicules prélevés. Cette situation est possible vu que tous les follicules ne contiennent pas un ovocyte et que les ovocytes ne sont parfois pas suffisamment matures.
La douleur ou la gêne occasionnée par la ponction varie selon les patientes mais elle est généralement supportable. Vous pouvez ensuite encore ressentir une petite gêne. C’est pourquoi il est judicieux de ne pas fixer d’autres rendez-vous ce jour-là. Comme toute intervention, la ponction peut également entraîner des complications qui sont relativement rares. Des saignements et une infection sont deux complications possibles. Le temps de rétablissement est généralement court.
5. Fécondation
En laboratoire, le biologiste vérifie alors le stade de développement de chaque ovocyte et ne garde que ceux qui sont suffisamment matures.
 Pendant ce temps, le partenaire masculin fournit un échantillon de sperme. Cet échantillon est nettoyé, analysé de manière à ne garder que des spermatozoïdes bien mobiles. Ceux-ci sont mis en contact avec les ovocytes pour les féconder.
Pendant ce temps, le partenaire masculin fournit un échantillon de sperme. Cet échantillon est nettoyé, analysé de manière à ne garder que des spermatozoïdes bien mobiles. Ceux-ci sont mis en contact avec les ovocytes pour les féconder.
L’embryologiste peut déterminer dans les 18 heures si la fécondation a eu lieu.
L’embryologiste peut déterminer dans les 24 à 72 heures si l’embryon se développe.
Selon les centres, on laissera l'embryon "en culture" de 2 à 5 jours, l'objectif est de laisser l'embryon se développer et se diviser en plusieurs cellules.
6. Replacement (transfert embryonnaire)
Après la ponction, la patiente doit souvent prendre des médicaments (progestérone par voie orale ou vaginale) pour préparer l'utérus au replacement des embryons. Le transfert des embryons a généralement lieu entre deux à cinq jours après la fécondation (cela varie d'un hôpital à l'autre).
En laboratoire, le biologiste classifie les embryons en fonction de leur qualité et de leur aspect morphologique selon des critères bien particuliers.
Il est clair qu'un embryon de bonne qualité a théoriquement plus de chance de se développer. Toutefois, certains embryons de moindre qualité au départ, finissent par donner une grossesse.
Dans de rares cas, le biologiste réalisera une analyse du matériel génétique d'un embryon avant son transfert (DPI : diagnostique preimplantatoire)
Le ou les meilleur(s) embryon(s), est (sont) transféré(s) au moyen d'un cathéther dans la cavité utérine.
 Le replacement de plusieurs embryons entraîne un risque accru de grossesses multiples. Afin d'éviter une grossesse multiple toujours plus risquée, la loi belge impose un schéma de transfert embryonnaire(s) très strict en fonction de l'âge de la femme, de la qualité des embryons et du nombre d'essais de FIV déjà éffectués.
Le replacement de plusieurs embryons entraîne un risque accru de grossesses multiples. Afin d'éviter une grossesse multiple toujours plus risquée, la loi belge impose un schéma de transfert embryonnaire(s) très strict en fonction de l'âge de la femme, de la qualité des embryons et du nombre d'essais de FIV déjà éffectués.
Il est à noter que de plus en plus de centres de fertilité pratiquent une politique de replacement au cinquième jour (stade blastotcyste). Les embryologistes peuvent alors mieux déterminer et sélectionner les embryons de meilleure qualité. Tous les embryons qui commencent le processus de fécondation ne se développent pas en un blastocyste. En moyenne, de 40 à 50% des embryons fécondés se développent en blastocystes.
7. Embryons congelés (cryoconservation)
Les embryons de bonne qualité qui n'ont pas été transférés vont pouvoir être congelés et conservés en laboratoire.. On les décongèlera ultérieurement pour les replacer lors d'un cycle naturel. Seuls les embryons de toute bonne qualité peuvent survivre à la décongélation, c'est pourquoi le biologiste ne gardera que les meilleurs. A cet effet, vous signez le dénommé « contrat de congélation » avec le laboratoire qui contient toutes les conditions pour la conservation. Au début du traitement FIV, si l'analyse de sang de 2 partenaires a montré une maladie infectieuse , aucun embryon ne sera congelé (pour éviter toute contamination).
Les embryons congelés seront replacés après décongélation au cours d’un cycle menstruel normal durant lequel la patiente prendra des hormones (sous forme de gélule ou de suppositoire vaginal) pour préparer l’utérus à une éventuelle nidification. Cependant, vous devez prendre en compte que tous les embryons ne survivent pas à la décongélation.
Il est vrai que les chances de succès du replacement d’embryons congelés sont inférieures au replacement d'embryons « frais » mais il s'agit néanmoins d'une chance supplémentaire avec une pression réduite pour la femme. La cryopréservation n'est pas prise en charge par l'assurance en tant que procédure FIV distincte. La position de votre couple à l'égard de la congélation et la conservation d'embryons est une affaire personnelle.
8. Résultats
Après 2 semaines, une prise de sang confirmera ou non un début de grossesse.
